集約化に逆行しない高度急性期の整備と重症度、医療・看護必要度に関する見直しのポイント整理
令和5年11月8日、第562回 中医協総会が開催され、入院・調剤・外来について議論された。それぞれの論点については、「【先出し論点確認】令和5年11月8日の中医協総会では、急性期入院・調剤・オンライン診療を議論」で紹介している。ここでは、入院について詳細を確認する。テーマは高度急性期・急性期入院医療の評価の見直しだ。
急性期入院医療に関する議論としては、高齢患者の急性期入院の対応と連携(下り搬送など)を軸に、重症度、医療・看護必要度の在り方を見直し、本来の急性期入院する患者像の明確化が検討されている。人口に占める高齢者割合の増加に伴い、急性期入院する患者も必然的に高齢患者割合が高まってきているのは当然のことだが、高齢患者の場合は複数の疾患を有しているケースが多いことや、介護保険施設等からの入院も多くあり、入院の長期化、そしてADLの低下、看護師の負担増など様々な問題が起きている。
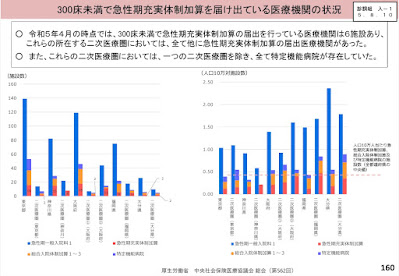
急性期充実体制加算のほとんどは総合入院体制加算からの移行だが、移行に伴って精神科入院の対応が要件にないことからやめてしまった病院があることが示されている。急性期充実体制加算を算定する病院のほとんどは地域の基幹病院としての役割を担っていることから、地域に与える影響は大きくなると懸念されるため、何らかの対応が必要になるだろう。これは、300床未満病院で急性期充実体制加算を届出る病院においても同様で、同一地域内に急性期充実体制加算を算定する病院があるケースがあり、専門医療や医師等の集約化に逆行してしまうことも起こりうる。だからと言って、安易に現在届出をしている医療機関に対して医取り下げることを要請するようなことはないだろうが、地域医療構想調整会議などの協議の場での話し合いによる合意などを要件にしていくことなど考えられるのではないだろうか。それは、先に述べた診療科の維持も同様に。
重症度、医療・看護必要度の見直しにおいても話題に上がっていた外来化学療法だが、急性期充実体制加算を算定する病院において、入院での実施割合が高い病院が存在することが分かっている(参照:外来医療に関する評価の焦点① ~外来がん化学療法に関する医療費適正化の観点と地域経済に与える影響~)。そこで、外来での実施割合などを要件に加えることが本格的に検討されていくこととなりそうだが、診療科によっては外来での実施が難しいケースもあるため、診療科・領域別に差を設けることとなる可能性がある。
同様に、総合入院体制加算では大動脈バイパス手術等心臓手術に関する実績が求められているのに対して、急性期充実体制加算では求められていない。そこで、要件に加えることを検討することとなりそうだ。
ただ、こちらについても地域内で集約化に逆行しないように協議が必要だろうと考えられる。地域医療構想調整会議が地域医療の調整の場として機能することを個人的に期待したい。